当院における分娩統計 2025.1
2000年(平成11年)11月の開院以来、2024年(令和6年)12月までの約23年間の間に9116名の赤ちゃんがお産まれになりました。
2024年度は分娩件数321件でした。初産婦さん148件(46%)、経産婦さん173件(54%)、リピーター80件(25%)でした。
自然分娩237件(74%)、帝王切開29件(9%)、吸引分娩54件(17%)でした。無痛分娩の増加に伴い、微弱陣痛による陣痛促進、吸引分娩が増加する傾向にあります。
今回はこれを総括し、見直し、皆様にご報告させていただくとともに、私どもの今後の診療指標としても活用してゆきたいと 考えております。
ご来院いただいた多くの患者様には、心より感謝申し上げるとともにお子様の健やかなる成長をスタッフ一同願っております。
1.初産婦と経産婦の比率(9116名)
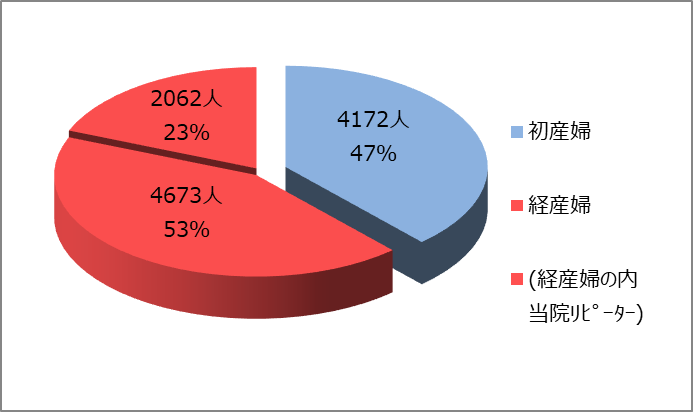
総数9116名の出産のうち、初産婦さんは4320名(47%)
経産婦さんは4846名(53%)少し経産婦さんの方が多めでした。
前回も当院でお産をされているリピーターの方は2142名(総数の23%、経産婦さんの44%)となりました。
その中には、当院で6名のお子さんすべてを出産された方もおられました。また、4回とも当院で帝王切開での出産をされた方もおられました。
このように、繰り返しお越しいただけることは誠にありがたいことで、お互いの関係も密になりスムーズなお産や育児スタートに寄与したものと思われます。
2.出生児の性別(9116名)
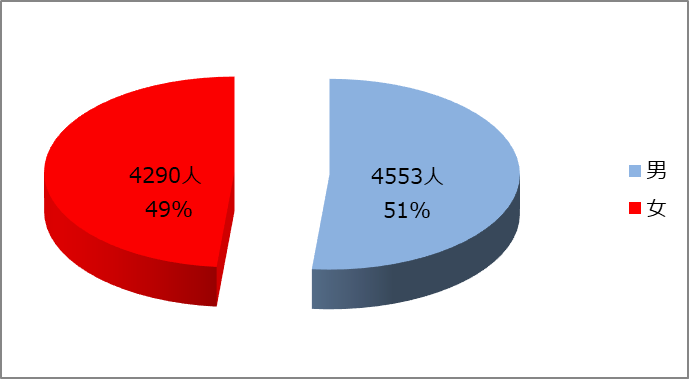
4704名(51%)が男児、4460名(49%)が女児でした。
昨年の全国統計をみても、男児:女児は52%:48%でしたので平均的割合といえると思います。
最近では、性別を産み分ける希望をされる方も増えていますし、環境因子やさまざまな要因が性別に影響を及ぼす可能性があるものと思われます。
3.分娩様式(9116名)
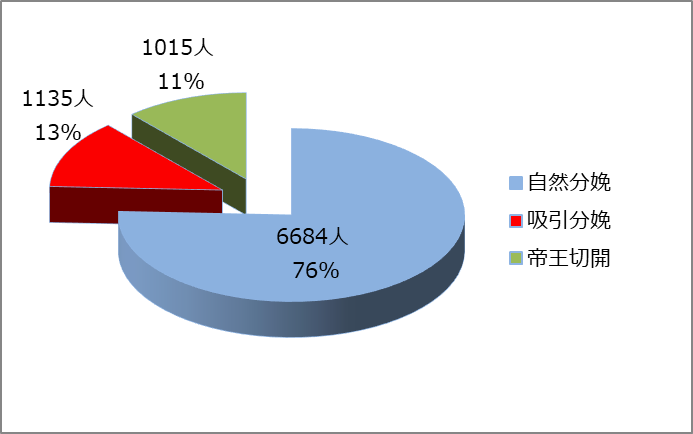
自然分娩(経膣分娩)で出産された方が6922名(76%)をしめています。骨盤位(逆子)や前回帝王切開分娩をされているなどの理由で帝王切開で出産された方1044名(11%)でした。
微弱陣痛などのために胎児が出てこれない場合や胎児の状態が不安定なために分娩を急がないと危険なために吸引分娩を選択した方が1189名(13%)ありました。
2023年の1年間をみれば321件の分娩があり、その内自然分娩が238名74%、帝王切開が29名9%吸引分娩が54名17%でした。
近年無痛分娩の増加に伴い、吸引分娩が増加する傾向にありましたが、昨年は無痛分娩での対策をしたことで減少傾向になってきました。詳細は無痛分娩の項を御覧下さい。
4.帝王切開となった理由(1044件)
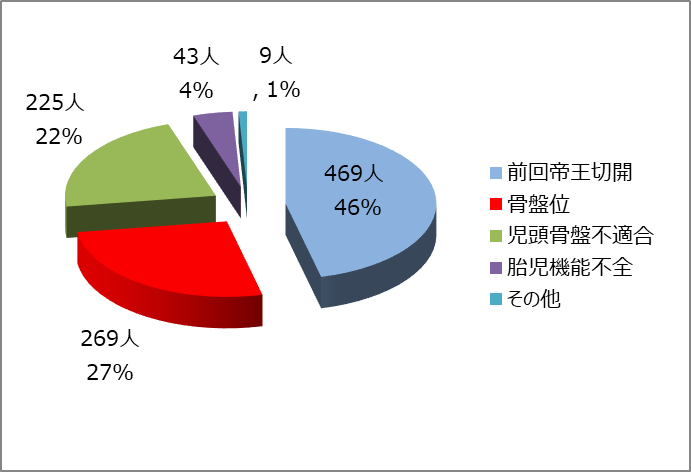
帝王切開総数1044件の内、前回帝王切開をうけておられる方が480件(46%)ともっとも多くを占めています。これには、後にお示しするVBAC(帝王切開後の経膣分娩)が不成功に終わった389件も含まれております。
次に多いのは、骨盤位(逆子)が280件(27%)を占めています。
その他、児頭骨盤不適合(骨盤が狭くお産が困難な場合)で230件(22%)、胎児機能不全(お産の際に赤ちゃんの状態が不安定になることです)での帝王切開が44件(4%)ありました。
最近では、出産に関しては安全性がもっとも重視されるあまりに帝王切開率が上昇しております。
VBACの適応が変わり、前回帝王切開の方は、次の出産時も帝王切開になる方が増えた為、当院でも帝王切開率は増えております。
手術の必要性を正確に判断することは非常に重要でありますし、その選択も時によっては一刻を争うような場合もございます。
そのような中でも、当院では妊娠分娩管理の充実により帝王切開率を少しでも下げれるよう努力して参りました。
今後も当院での重要課題のひとつとして取り組んでいきたいと考えております。
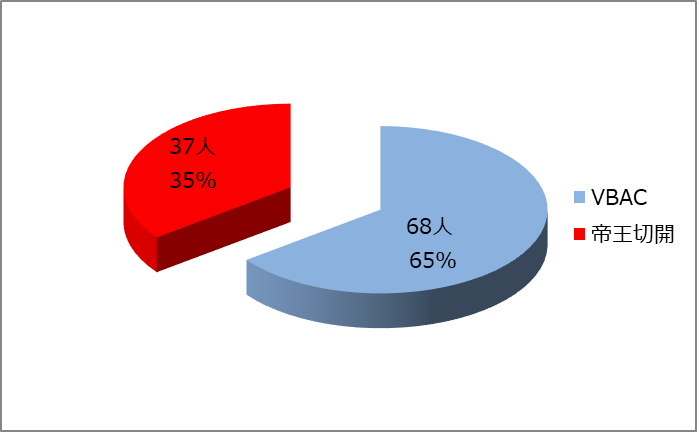
5.VBAC(帝王切開後の経膣分娩)(105名)
前回帝王切開で出産されていても、手術となった理由やその後の経過、また今回の妊娠の状況によっては経膣分娩が可能な場合があります。詳細は担当医にご確認ください。
当院では前回帝王切開で出産された方が469名おられ、その内105名(22%)の方がVBACをご希望になられました。しかし、ご希望通りに経膣分娩をされた方が68名(65%)で、残りの37名(35%)の方は帝王切開での出産となりました。
これらの方で異常のために帝王切開となった方は1名もおられませんでした。現在は、以前に当院で帝王切開を実施した経膣分娩の経験のある患者様のみに限定させて頂いております。ご了承くださいませ。
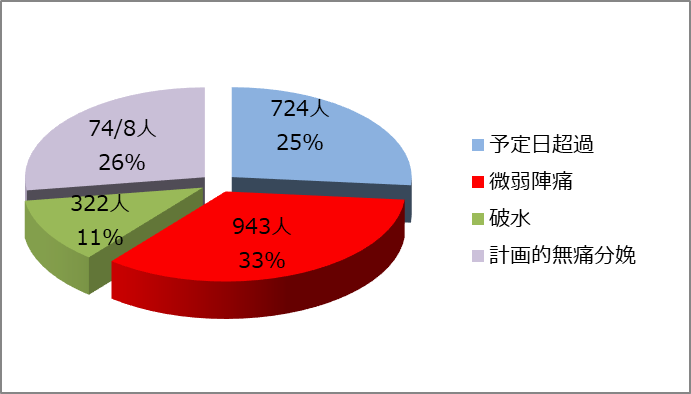
6.促進分娩の理由(3071例)
当院では、原則的に自然陣痛を待ってお産をしていただいております。
しかし必要があれば、母児の安全のためには陣痛促進を必要とする場合がございます。これまで、3071名(経膣分娩の内44%)に陣痛促進を行っております。その内訳は、陣痛が始まっているも微弱なためにお産が進行しない場合が988名(32%)と最も多く、次いで、分娩予定日を過ぎても陣痛が始まらず、出産が妊娠42週を超える可能性がある場合が733名(24%)、破水後にもかかわらず陣痛がおこらない場合が327名(11%)となっております。
その他、計画的無痛分娩での陣痛促進を868例(28%)行いました。
以前と比較して、無痛分娩の為の陣痛促進が増加しており、予定日を過ぎて陣痛が始まらず、分娩促進する方が減少しております。
一部には必要性が重複した例もございましたが、主な理由にかぎり報告させていただきます。
R6年度の総括
R6年度の分娩総数は321件でした。
初産婦さん148件(46%)、経産婦さん173件(54%)でした。リピーターさん80件(総数の25%、経産婦の46%)でした。
分娩様式としては、帝王切開29件(9%)、吸引分娩54件(17%)でした。
帝王切開の理由としては、前回帝王切開11件(38%)、骨盤位11件(38%)、胎児機能不全2件(6%)、
児頭骨盤不適合6件(21%)でした。
吸引分娩の理由としては、胎児機能不全24件(24%)、児頭下降不良11件(20%)、腹圧不全19件(35%)でした。
吸引分娩自体の割合は3%の増加にとどまっておりますが、無痛分娩の増加に伴い、吸引分娩が増加する傾向にあります。
詳細は無痛分娩の項をご参照ください。
当院における立ち会い分娩について(2025.1)
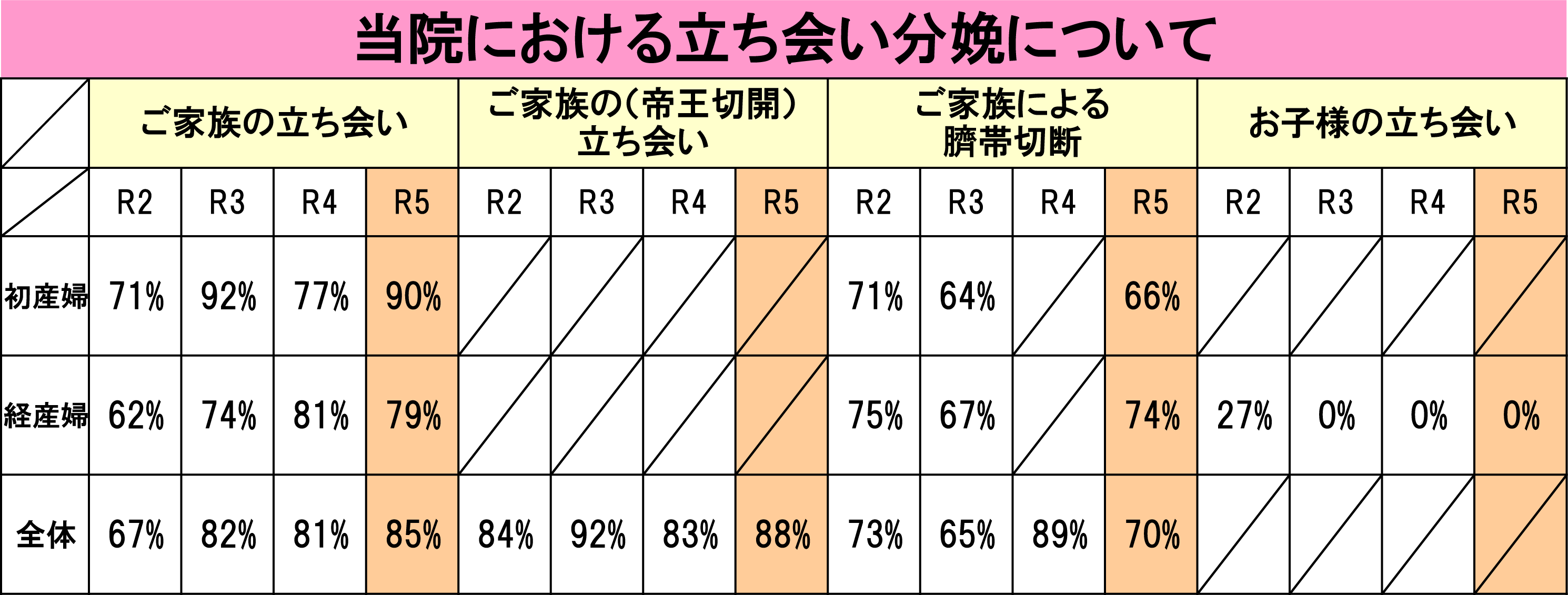
里帰り出産やご都合などにより、ご家族の立ち会いをされない方もおられますが、多くのご家族様が立会い分娩をされています。
また、当院では帝王切開時の立ち会いも可能です。ご家族の支えのもと、力を合わせてご出産いただけることは、誠に喜ばしいことでございます。育児をともに頑張る上でも、立ち会い分娩は意味があるかと思います。
R2年から続く新型コロナウィルス感染対策の為、立ち合い分娩の制限を行ってきました。2024年からはご家族様2名とお子様の立会いを可能とさせていただき、立会い率は昨年より上昇しています。
今後も状況を見ながら、段階的に拡大の方向で考えておりますので引き続きご協力お願いいたします。
また、ご主人様に出産後臍帯切断をしていただく事も一般的になってきました。
皆様もご出産にあたり、是非ご検討下さいませ。
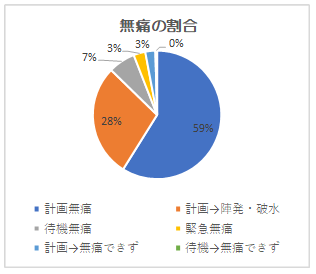
2024年度 無痛分娩統計
当院のこれまでの無痛分娩の実績は1538件です。当初は分娩総数の7%に過ぎませんでしたが、2024年には190件 (59%)までに増加しました。2011年からは、計画的無痛分娩1)に取り組み、開始以来1276例の方が出産されました。 2019年からは、待機無痛分娩2)も始めました。 2024年度、待機無痛をされた方は無痛分娩中8件(4%)でした。 また緊急無痛分娩3)は、1件(0.5%)と減少しました。※(1)(2)(3)下記参照
計画無痛分娩は前日に入院して翌日に分娩誘発を行っています。 2020年は、2日間かかった方が初産婦さん14名(28%)、経産婦さん3名(8%)でした。 その内、初産婦さんの半数が一時退院となり、陣痛発来を待って無痛分娩として対応しました。
そこで、2021年度から入院する時期を38~39週から40週以降に遅らせることで、2024年度は分娩誘発に2日間かかった方は初産婦さん3名、経産婦さん4名、一時退院となった方は2人となり、スムーズに分娩に至るようになりました。 陣痛発来や破水で予定より前に入院となった方は、全体で44名(36%)、初産婦さん33%(この3年間で20%減少)、経産婦さん22%おられました。初産婦さんでは、早目の来院を促したり、内診所見で入院時期を早めたことが減少につながりました。急な分娩進行などで無痛分娩が出来なかった方は、初産婦さん10(11%)名、経産婦さん12名(11%)でした。
無痛分娩では、麻酔の影響で陣痛やいきみ感が分かりづらく力が入りにくいことがあります。 また陣痛も微弱となることがあります。そのため分娩が遷延し(子宮口全開大より初産婦で2時間以上、経産婦で1時間以上かかること)、吸引分娩を必要とすることがあります。 2024年度、吸引分娩率は初産婦さん38%(この3年間で23%減少)、経産婦さん10%でした。自然分娩の場合の吸引分娩率は初産婦さん12%、経産婦さん1.4%でした。 無痛分娩では、自然分娩にくらべて吸引率が上がってしまう結果となりました。 今後も適切な入院時期、麻酔量の調整、子宮頚管拡張法の工夫などにより、スムーズな分娩にむけて調整していきたいと思います。
無痛分娩を行う上で最も重要なことは安全です。
そのために私たちは、無痛分娩のマニュアル作成や定期的な勉強会を実施しています。また、当院はJALA(無痛分娩関係学会・団体連絡協議会)にいち早く登録し情報開示に努めています。
昨年よりアキュロという硬膜外麻酔を行う部分を超音波で確認する装置を導入しました。
無痛分娩を安全に行うための指針を掲載しておりますので、別途ご覧くださいますようお願いします。
本年度より、麻酔後に起こる硬膜穿刺後頭痛に対して、翼口蓋神経節ブロック(以下SPGB)を始めました。硬膜穿刺後頭痛を発症した2名の患者に対しSPGBを実施し、効果が得られました。
硬膜穿刺後頭痛を発症すると、その後の生活に大きな影響を与えるため、今後もSPGBを活用し、無痛分娩を選択する方が安心して取り組めるよう援助していきたいと考えています。
また、無痛分娩がよりご満足いただけるものとなるように、患者様とスタッフによるバースレビューを行い、分娩の振り返りを行っています。
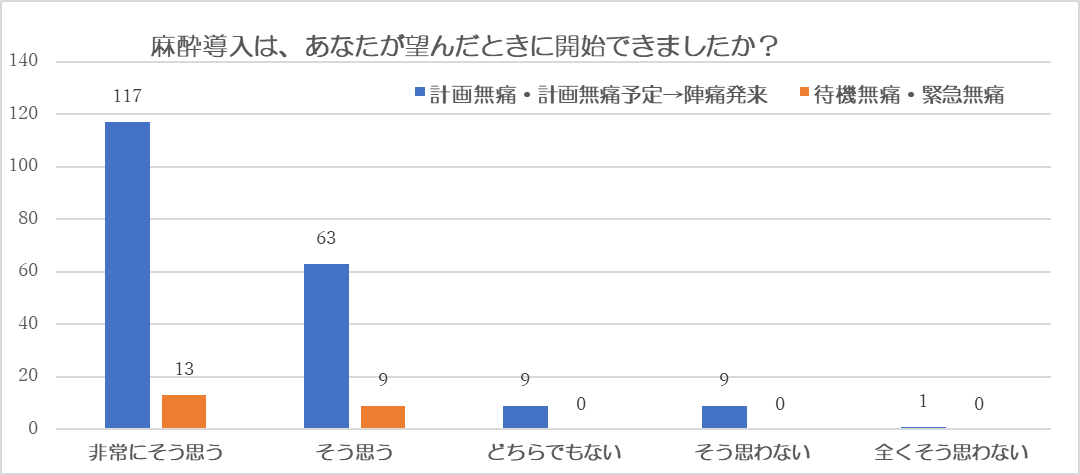
今年度のバースレビューの評価として、➀望むタイミングで麻酔開始ができたかについては、昨年に比べて「非常にそう思う」の割合が減少した
➁ペインスケール3→5と上昇し、麻酔開始が遅くなっていた
➂進行の早い分娩では、十分な効果が得られなかった
➃どのタイミングが痛かったかを分析し、対策を考えることができた
➄「産婦さんが感じた痛み」と「スタッフからみた痛み」のペインスケールは差がなかった
➅無痛分娩を経験し8割の産婦さんの満足が得られた
➆痛みのコントロールが不十分であったことを踏まえて、さらに経験を重ねて活かしてい
バースレビューを通して麻酔開始の時期を見極めることの大切さに改めて気づき、スタッフの知識や技術の習得を図り、連携を深めていきたいと思います。
引き続き、無痛分娩の情報を母親学級や助産師指導で提供し、理解を深めていただくと共に、スタッフは産婦さんの感じる痛みに寄り添い、安全な無痛分娩のサポートをしていきたいと思います。
詳細はホームページに掲載されておりますのでご覧くださいますようお願い申し上げます。
1)日程を決めて前日入院の上、陣痛促進剤を使って陣痛を起こし人工的にお産を始める分娩方法
2)陣痛が起こってから麻酔を開始する分娩方法
3)無痛分娩を予定していなかったが出産時に希望された方
2024年度バースレビューについて
はじめに
昨年度より、無痛分娩のバースレビューで私たちの麻酔や分娩へのサポートが適切であったのか、
取りきれなかった痛みについて産婦さんと共に振り返り、わだかまりや分からないことがあれば説明することで「自分らしいお産ができたと思える」ような出産に繋げることができました。
今年度も担当助産師と出産体験を振り返り、わだかまりや心残りを知り、傾聴を基本的姿勢として受け止め、プラスの体験となるように取り組みました。
今年度バースレビューで振り返った内容を項目ごとに報告します。
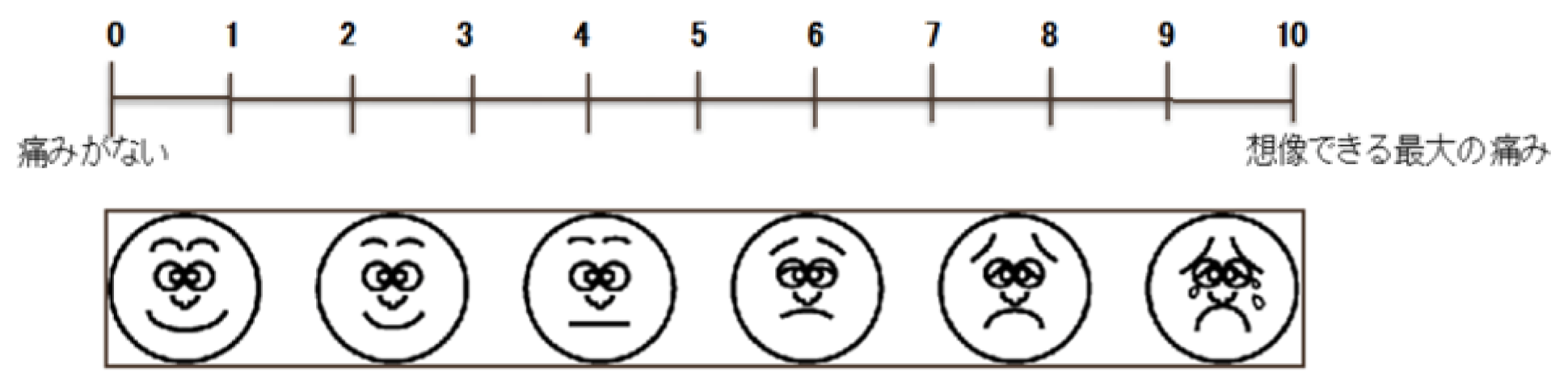
無痛分娩では、産婦さんにNRS(ペインスケール)用いて、感じた痛みを0(痛みがない)〜10(想像できる最大の痛み)で答えてもらっています。動作に例えれば、0〜3は携帯電話が触れる、TVが視聴できる、会話が笑顔でできるなどです。4は顔をしかめる程度、5〜6は呼吸法が必要になる、歩行可能、7〜8は会話が難しい、声が漏れる、9〜10は歩行不可、叫ぶ、声掛けに応答できない状態と考えています。 私たちの目標は、お腹の張りはわかるけど、痛くはない。NRS(ペインスケール)1ー3、産婦さん自身が陣痛のタイミングを言えるくらいが理想としています。
1.麻酔開始のタイミング
「麻酔やお産の準備を早めに進めてもらい感謝しています」
「早めの段階で麻酔導入していただき最後まで心身ともに余裕のあるお産ができ感謝しています」
「麻酔を開始の際、まだ我慢できると勝手に我慢しました。早くお願いすればよかった」
「陣痛がラミナリアによるものか、本陣痛かわからず、1 時間半ほど我慢していたら、そのままお産になり麻酔が間に合わなかった。」
「出産は満足していますが、進みが早すぎたため無痛分娩ではなかった・・と感じた」
望むタイミングで麻酔開始ができた方は、「非常にそう思う」が計画無痛では65%、計画無痛→陣発・破水では30%、待機無痛では56%となりました。
「そう思う」が計画無痛では41%、計画無痛→陣発・破水では41%、待機無痛では33%、「どちらでもない」計画無痛では5%、計画無痛→陣発・破水では15%、待機無痛では 11%でした。
昨年に比べて「非常にそう思う」の割合が減り、産婦さんの望むタイミングで麻酔開始が遅れてしまった可能性が考えられました。
2.出産までの痛みについて、どのタイミングが一番痛かったか
| a. 麻酔をはじめてから効くまで | 33 |
| b. 頭が出るとき | 26 |
| c. 子宮口全開のころ | 32 |
| d. 陣痛が強くなってきたとき | 13 |
| e. 破水したあと | 13 |
| f. バルーン処置のあと | 4 |
| g. 子宮口全開〜頭が出るとき | 4 |
| h. 骨盤が開くとき | 3 |
| i. ボーラス減量後痛みが強くなった | 3 |
| j. お腹を押されたとき | 3 |
| k. 麻酔を止めたとき | 2 |
| l. 片効きだった | 2 |
| m. バルーン処置の後と頭がでるとき | 1 |
| n. 痛みなく出産できた | 1 |
| o. いきみたくなった時 | 1 |
| p. 頭が下がってきたとき | 1 |
| q. チューブ入れ替えまで | 1 |
| r. 回答なし | 19 |
| 計 | 162 |
a. 麻酔を始めてから効くまでの間 33名
麻酔開始時の痛みのスケールは、計画無痛では痛みが4~6が多く、計画無痛→陣発・破水では4〜6・7~9まで始めることが多く、麻酔が効いてくると殆どの産婦さんが痛みを0〜3にコントロールできていました。
麻酔の使用後、痛みが取れていないと感じたときの強さは、計画無痛ではNRS0〜9の割合がそれぞれ3割 程度でした。(表①〜③参照)
昨年度と比較すると、麻酔開始はNRS5が多く、開始が遅い傾向にありました。
今年度、破水後に急にお産が進んできたとき、陣痛が麻酔の効果を超えてしまう場合が多く、麻酔を追加して痛みをコントロールしていきましたが、麻酔の効果が得られる前に出産に至るケースが増えました。
痛みは個人の感覚によって異なるため、産婦さんの立場に寄り添い、できるだけ痛みを緩和できるよう温罨法、アロマ、
マッサージで痛みの緩和を図りました。
b. 頭がでるときの痛み 26名
子宮口が全開するころの痛みは、会陰部の痛みや児頭が骨盤内に陥入してきたことによるものです。
その痛みを和らげるために、座位やセミファーラー位で麻酔のレベルを会陰部に広がるよう体位の工夫をしました。
一方、回旋異常が起きていると、骨盤周囲の骨の痛みがあり、痛みが取り切れないことがあります。
その場合には、赤ちゃんの向きや回旋を見ながら体位を変化させ、赤ちゃんがスムーズに降りてこれるようサポートしました。
頭が出る時の痛みは、怒責感や膝立てができる状態に麻酔をコントロールすると会陰部の痛みが残ってしまうことを伝えていきました。
c. 子宮口全開のころ 32名
「赤ちゃんが出てくる前30~40 分前、追加をもう少し早くすればよかった。」
子宮口全開のころ、麻酔の残りが少量となり、薬剤を追加したが痛みの軽減への効果が得られないこもありました。
また、頭痛・血圧変動がありボーラスやドーズを減量したことで麻酔の効果が十分に得られないこともありました。
d. 陣痛が強くなってきたとき 13名 e.破水したあと 13名
「20 分後に定期投与だったため我慢したが、押しておけばよかった」
「急に進んだので、直前まではコントロールできていたので仕方なかったかな。産後の処置が痛くなかったので良かった」
「子宮口5-6 ㎝までは耐えられる痛みだったが、最後40 分間で急激にお産が進み麻酔をそれから使っても間に合わなかったと感じた。
麻酔が効いてない為、お産が早くできたのかもしれないが、もう少し早めに麻酔を追加していれば楽に出産の瞬間を迎えられたのではないかと少し心残りです」
「麻酔追加のタイミングなど声掛けが的確だった」
分娩進行が早い場合が多く、麻酔を追加しても効果が得られないことがありました。
j. お腹を押されたとき(クリステレル圧出法) 3名
「無痛分娩の痛みはお臍より下に麻酔の効果が得られるため、クリステレル(腹圧不全でお腹を押して赤ちゃんの娩出を助ける)は臍より上、赤ちゃんのお尻あたりを押さえるため麻酔が効かない範囲になります。
その為、産婦さんは痛みを訴えることがありました。
クリステレルが必要な場合は、実施する前に産婦さんに説明するようにしました。
また、母親学級でクリステレルや吸引分娩について伝えていくことで、産婦さんの心構えができ、理解が得られるようになり、お腹を押されたときが一番痛かったという感想が少なくなりました。
n. 怒責感(全く痛みなしで出産できた) 1名
麻酔が効きすぎている場合
「いきむ時には充分に麻酔が効いて張りが分かりづらく息むタイミングがわからなかった。モニターが見える位置だとよかった。」
「麻酔がよく効いて手探りでいきんでいましたが、いきみ方や呼吸法など丁寧に誘導していただき大変満足のいく出産でした」
麻酔のコントロールが良好の場合
「痛みはなく、でもいきむ感覚が残っていたので良かった」
「子宮口全開までは痛み0ー1でしたが、いきむ際は痛み4-5が個人的にはお勧めです。」
「痛みが全くなく汗ひとつかかず、穏やかに落ち着いてお産できた 赤ちゃんが降りてくる感覚もあり自然分娩ではなかった余裕がもててよかった」
下肢がグラグラして動かしにくい、膝立てがしにくいなど、麻酔が効きすぎていると陣痛が弱くなり分娩が長引き、いきめ
ないなどの原因となるので麻酔の量を調整することがありました。
産婦さんが痛みを少し残したい場合、分娩進行と痛みの強さを評価しながら、お腹の張りはわかるけど、痛くはない。NRS(ペインスケール)1~3、産婦さん自身が陣痛のタイミングを言えるくらいを目標に麻酔のコントロールを行いました。
l. 片効き•麻酔の効果に左右差がある 2名 q. チューブ入れ替えまで 2名
「ペインスケール、左2右6片効きだった」
「麻酔の効き具合に左右差があったので早い段階で体の向きを変えればよかった」
「チューブを1cm 引いて、最後の最後で麻酔が効いた。落ち着いて産めてよかったです」
「チューブトラブルには疑問はあるが、入れ替えてからは陣痛も感じない、落ち着いて出産できた。頭痛がひどかったのはカテーテルが硬膜外を貫いていたのが原因ではないかと思った」
麻酔の効果が得られない時、投与量を増やす前に安全を優先し、「痛みの評価」をしています。
分娩進行の把握、痛みに左右差があれば痛い側を下にして経過観察、コールドテストで麻酔効果の確認、ペインスケール、
下肢のしびれ感、膝立ての可否など。
硬膜外カテーテルの位置確認が必要なら医師へ報告し、カテーテルの位置を変更することで痛みの緩和に繋げました。
しかし、進行が早く、麻酔の効果が得られる前に出産となったため、痛みを取り切れなかったこともありました。
計画無痛(表⓵)
| 痛みの強さ | ➀麻酔を始めた時の痛みの強さ | ➁麻酔の使用後、痛みが取れていると感じた時の強さ | ➂麻酔の使用後、痛みが取れていないと感じたときの強さ |
| 0~3 | 33 | 100 | 38 |
| 4~6 | 65 | 2 | 26 |
| 7~9 | 5 | 2 | 30 |
| ~10 | 1 | 0 | 10 |
| 104 | 104 | 104 |
計画無痛→陣発•破水後に無痛開始(表⓶)
| 痛みの強さ | ➀麻酔を始めた時の痛みの強さ | ➁麻酔の使用後、痛みが取れていると感じた時の強さ | ➂麻酔の使用後、痛みが取れていないと感じたときの強さ |
| 0~3 | 5 | 42 | 18 |
| 4~6 | 26 | 6 | 16 |
| 7~9 | 14 | 1 | 12 |
| ~10 | 4 | 0 | 3 |
| 49 | 49 | 49 |
待機無痛・緊急無痛(表➂)
| 痛みの強さ | ➀麻酔を始めた時の痛みの強さ | ➁麻酔の使用後、痛みが取れていると感じた時の強さ | ➂麻酔の使用後、痛みが取れていないと感じたときの強さ |
| 0~3 | 1 | 8 | 3 |
| 4~6 | 5 | 1 | 3 |
| 7~9 | 2 | 0 | 2 |
| ~10 | 1 | 0 | 1 |
| 9 | 9 | 9 |
3.「産婦さんが感じた痛み」と「スタッフからみた客観的な痛み」に違いはあるか
目的
産婦さんから「痛かった」「効いていなかった」と言われることがあり、私たちは、産婦さんの痛みに寄り添えていないのではないだろうかと考えたため、痛みの評価を比較して分析する。
方法
「出産までの痛みの強さ」を3つの場面にわけた
⓵麻酔を始めた時の痛みの強さ
⓶麻酔の使用後、痛みがとれていると感じた時の強さ
⓷麻酔の使用後、痛みが取れていないと感じた時の強さ
産 婦:NRS(ペインスケール)※を用いて、産婦が感じた痛みを1〜10で答えてもらった
スタッフ:NRS(ペインスケール)※を用いて、産婦の痛みを1〜10で客観的に評価した(下記スケール参照)
回 収:スタッフは分娩直後に記入 産婦さんは産褥1日目に回収
統計解析:Jamoviを用いて2群の比較をノンパラメトリック検定を行い、有意差ありP<0.05とした
※NRSとは、0痛みなし 10が想像できる最大の痛みとして、0~10までの11段階に分けて、現在の痛みがどの程度かを指し示す段階的スケール
結果
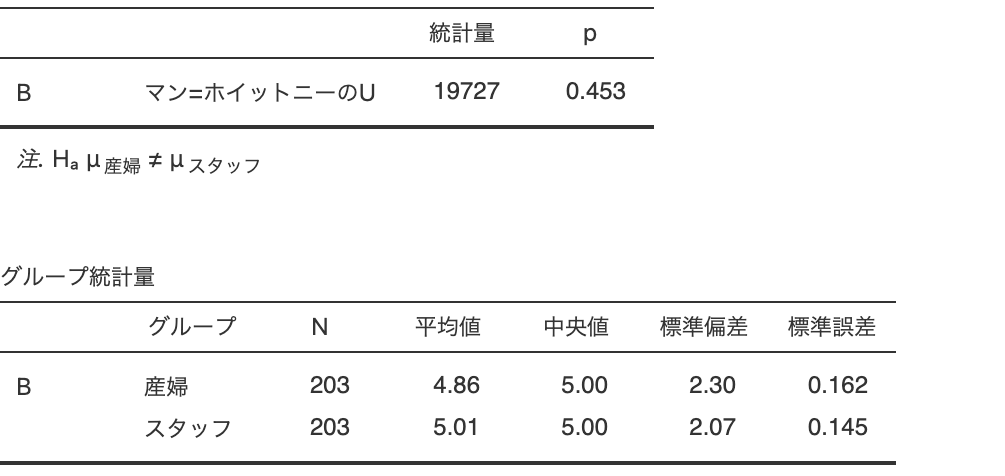
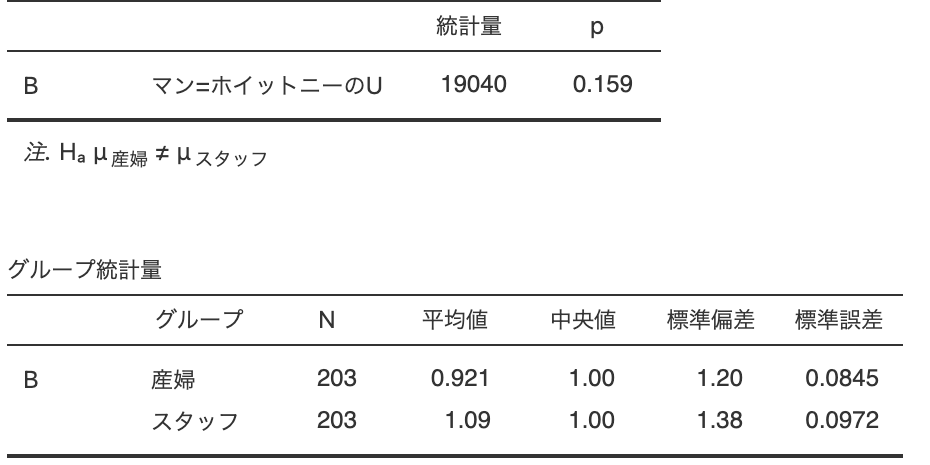
産婦さんとスタッフ、それぞれ162名のペインスケール0〜10を順番に並べたときに真ん中になる値=中央値はどの段階でも差はありませんでした。
⓵ 麻酔を始めた時の痛みの強さ 産婦5 スタッフ5
⓶ 麻酔の使用後、痛みがとれていると感じた時の強さ 産婦1 スタッフ1
⓷ 麻酔の使用後、痛みが取れていないと感じた時の強さ 産婦5 スタッフ5
考察
産婦さんとスタッフ間でのペインスケールは、「出産までの痛みの強さ」すべての場面で、差はありませんでした。
麻酔の使用後、痛みが取れていないと感じた時の強さでは、昨年度と比べ4→5へ上がっており、痛みのコントロールが不十分であったと考えます。
その要因として、分娩進行が早く麻酔追加をしても効果が得られないまま出産に至ったことが考えられました。
⓵ 麻酔を始めた時の痛みの強さ
⓶ 麻酔を使用後、痛みがとれていると感じた時の強さ
⓷ 麻酔の使用後、痛みが取れていないと感じた時の強さ
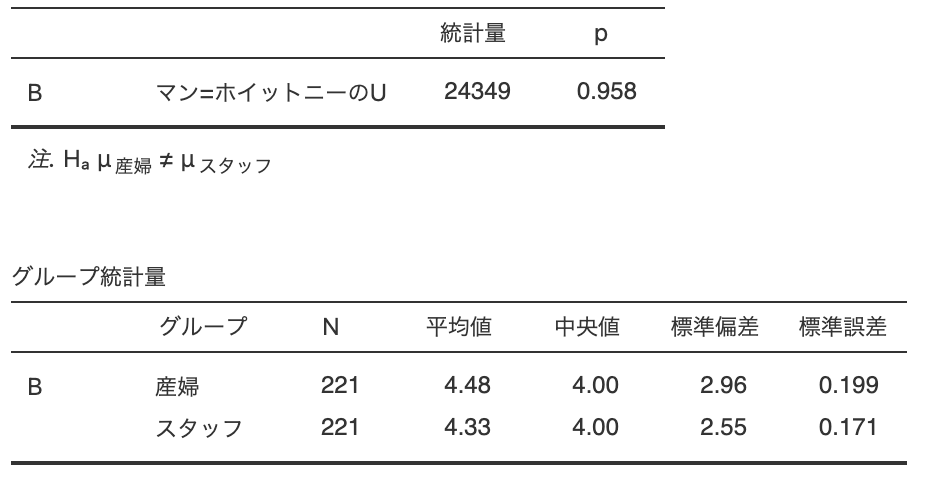
5.痛みが強いとき、ドーズボタンを押して痛みをコントロールできましたか?
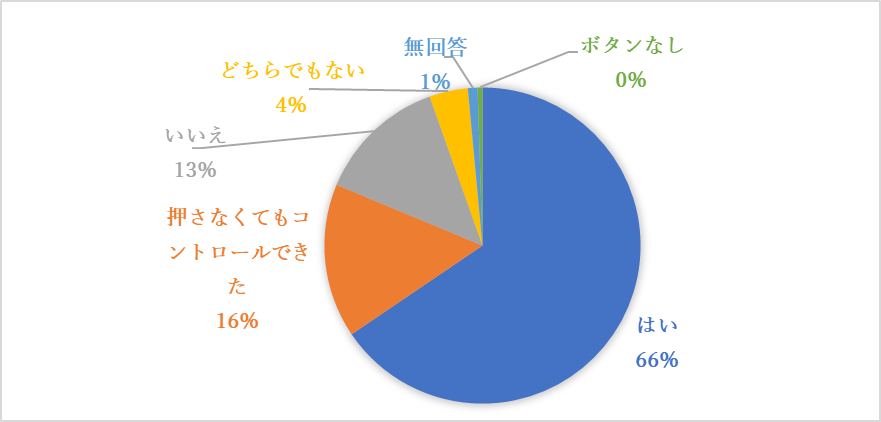
6.無痛分娩を経験し満足しましたか?
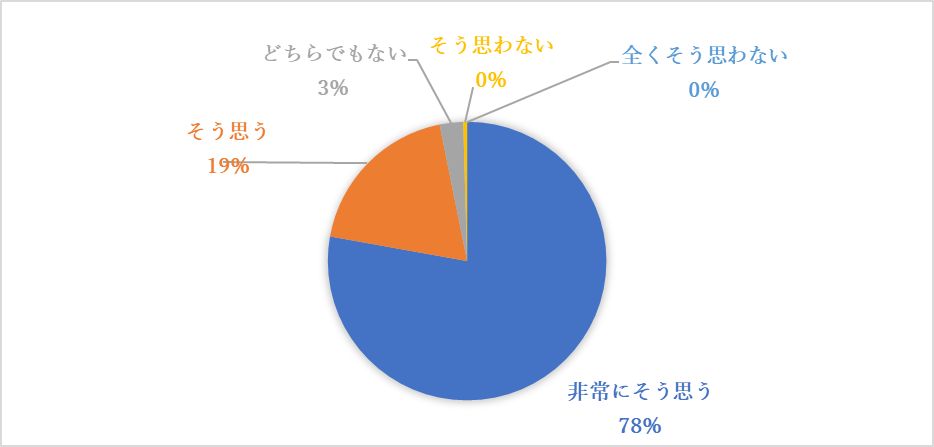
7.次回も無痛分娩をしたいですか?
8.無痛分娩におけるバースレビューの評価
・麻酔開始の開始するタイミングについては、昨年に比べて「非常にそう思う」の割合が減少した
・ペインスケール3→5と上昇し、麻酔開始が遅くなっていた
・進行の早い分娩では、十分な効果が得られなかった
・どのタイミングが痛かったかを分析し、対策を考えることができた
・「産婦さんが感じた痛み」と「スタッフからみた痛み」のペインスケールは差がなかった
・無痛分娩を経験し8 割の産婦さんの満足が得られた
・痛みのコントロールが不十分であったことを踏まえて、さらに経験を重ねて活かしていく
今年度、バースレビューを通して麻酔開始の時期を見極めることの大切さに改めて気づきました。
スタッフの知識や技術の習得を図り、連携を深めていきたいと思います。
引き続き、無痛分娩の情報を母親学級や助産師指導で提供し、理解を深めていただくと共に、スタッフは産婦さんの感じる痛みに寄り添い、安全な無痛分娩のサポートをしていきたいと思います。
R5年度 当院におけるメンタルケアの現状
1.妊娠初期(EPDS・育児支援チェックリスト)
妊娠初期はみなさんにエジンバラ産後うつ病尺度というテストを受けていただきますが、437名中25名(5.7%)が基準を上回る結果でした。
これらの多くは、悪阻症状によるものが多く、悪阻の軽快により不安は解消されました。
悪阻以外に原因が考えられる場合には、テストを再度行い受け持ちスタッフが担当し、より多くの機会にご相談いただけるようにしております。
ご希望により、臨床心理士による心理カウンセリングを実施しております。(予約制)
令和5年、受け持ちスタッフが対応した患者様は
今年は7月より、受持ちグループ制といたしました。患者様1人に対して複数人のスタッフが関わらせていただく事で、円滑に保健師や地域と連携し、母子が孤立しないよう取り組みを行っいます。
心理カウンセリングは心療内科や他院でのカウンセリングを受けておられない、妊娠中から産後の方を対象に行っており、12名の方に受けていただきました。
2.産後2週間健診、1ヶ月健診(EPDS、赤ちゃんへの気持ち質問票、育児支援チェックリスト)
令和5年1月から12月の間で分娩された418名のうち、産後2週間健診を受けられた人数は407名でそのうち23名(5.6%)、産後1か月健診は417名のうち17名(4.0%)の方が基準を上回る結果でした。 地域の保健師と連携をとり、支援を必要とされた方は46名(11.0%)おられました。
これからも細やかなメンタルケアを通して、皆様の安全・安心な出産、育児支援を行ってまいります。
皆様のご協力をお願い申し上げます。
当院における授乳状況について(2023.1)
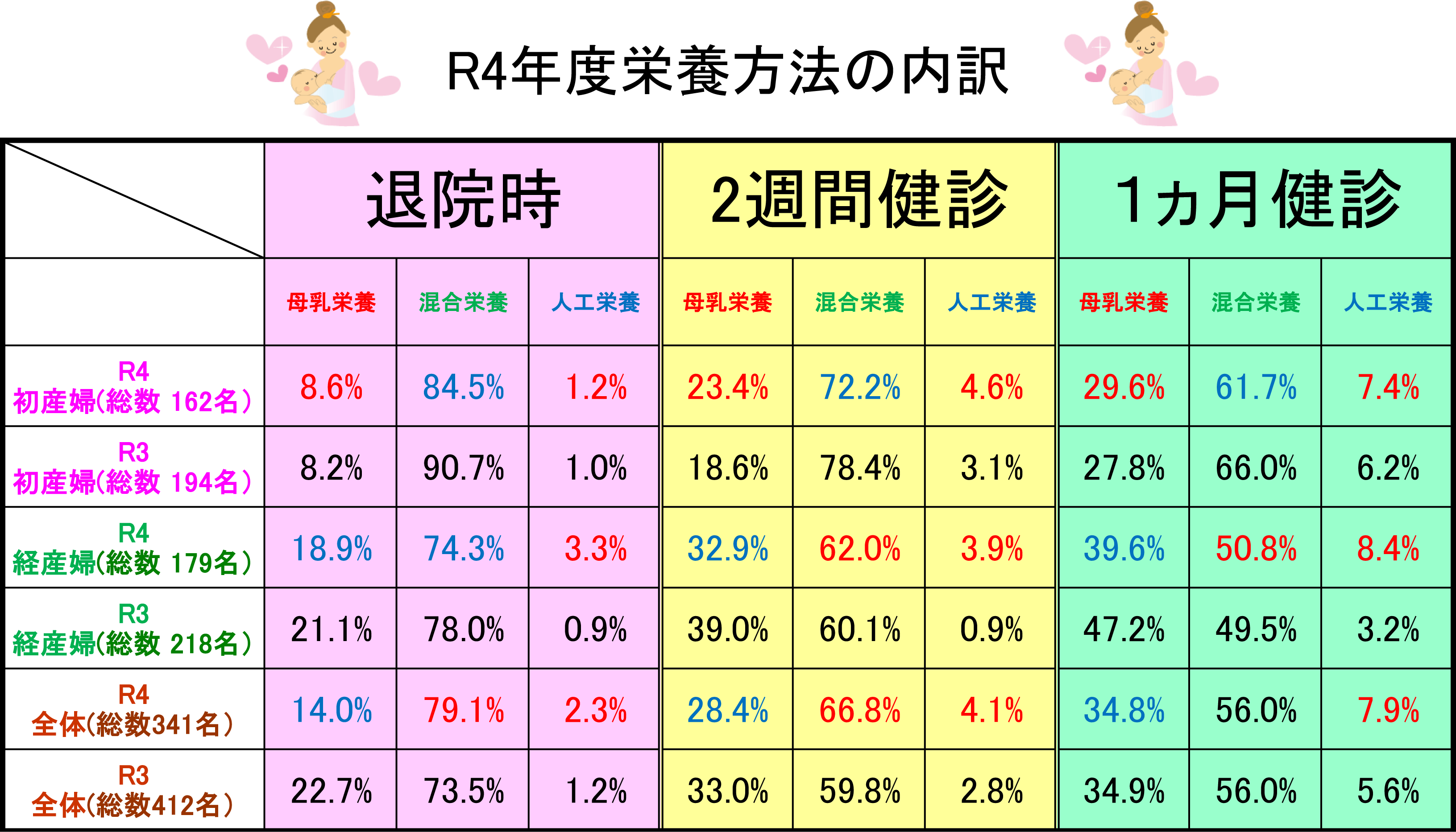
母乳栄養について
・毎年、母乳栄養について、退院時、2週間健診時、一ヶ月健診時で確認を行っています。
・ここ数年、初産婦さんの母乳率は20~30%、経産婦さんの母乳率は40%前後で推移していましたが、人工乳の割合は増加傾向にあります。
・依然として母乳をあげたいと考える母親は多くいます。
しかし、コロナ渦の社会情勢、多様性の時代で母乳栄養だけにこだわる必要性はなく、混合授乳を希望する母親が多くなり、50~60%を占めているのが現状です。
・母乳の統計は、ここ数年で大きな変化がないため、今年度で一旦終了とさせて頂きます。
今後も皆様が納得できる授乳方法を一緒に選択し、サポートしていきます。
母乳トラブルの際には、地域の助産院と連携し対応していきます。
当院産後ケアの現状 (2024.01)
近年、育児を取り巻く環境は厳しくなっております。
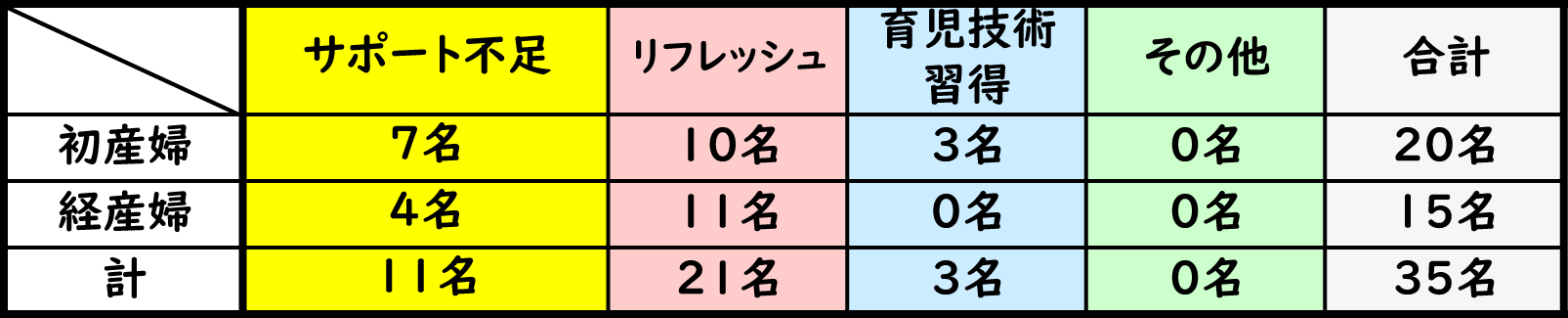
当院では産後のサポート不足、リフレッシュ、育児技術の習得を目的とした当院独自の産後ケアサービスをH26.10月より実施しております。
社会のニーズも高まり、平成27年10月に大阪市が産後ケア事業に対する助成を開始し、次いで平成29年6月には豊中市、吹田市、平成31年には箕面市、令和4年(2022年)7月からは池田市が助成を開始しました。
当院も各市の審査基準をクリアし認定施設として登録を受けております。
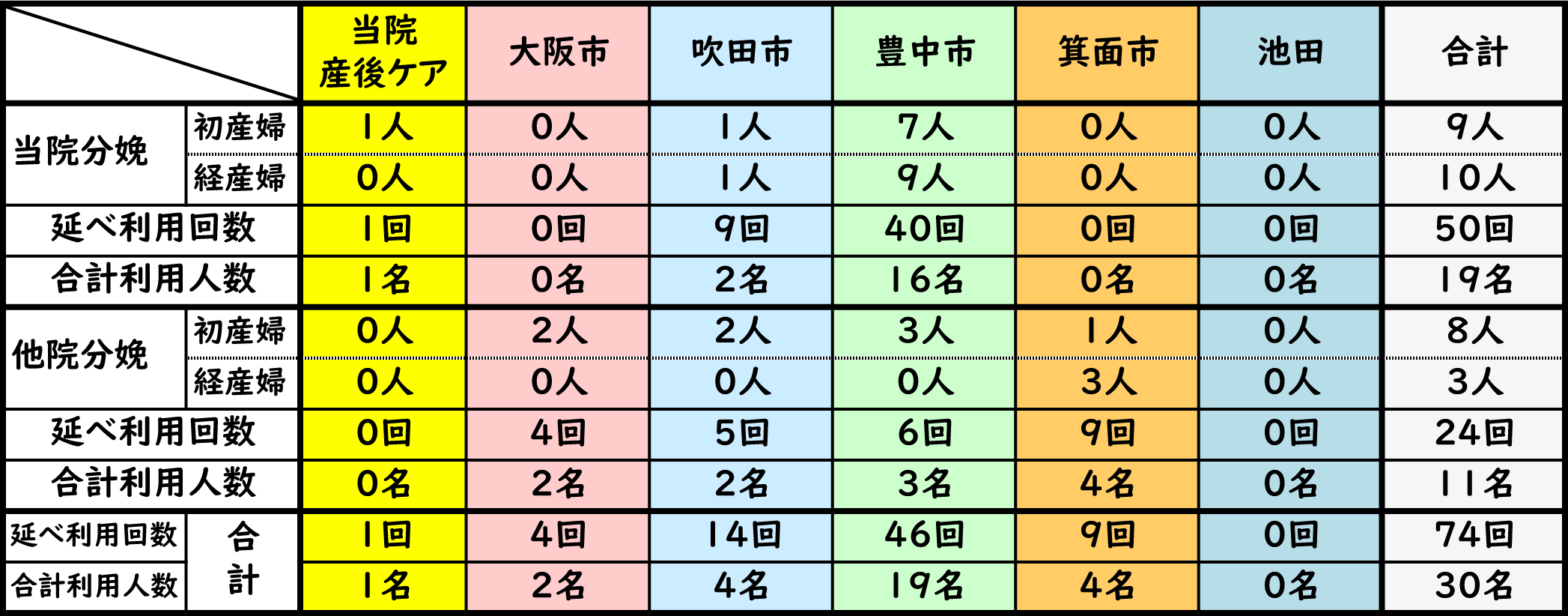
昨年当院で出産された418名のうち、19名(4.5%)の方が当院で産後ケアをご利用されています。
また、産後ケア利用者数計30名に対し当院分娩の方の割合は63.3%でした。
特に昨年4月~10月は分娩件数が多くあり、4~8月は当院分娩の方のみの受入れとなり、9、10月は分娩予約数増加により当院の患者様を含め、受入れ困難な状態でございました。
産後ケアのニーズが高まる中、受入れが十分に出来ず申し訳ございませんでした。
現在対策として分娩予約を制限しており、より多くの方に産後ケアを利用して頂きたいと考えております。
また受け入れに関しましては当院出産の方を優先させていただいております。
利用者様のアンケートを踏まえ充実した産後ケアサービスをお届けできるよう努めるとともに、利用者様へ提供できるサービスの形を再度検討し、皆様のニーズに沿ってまいりたいと思います。
利用者内訳
利用目的内訳
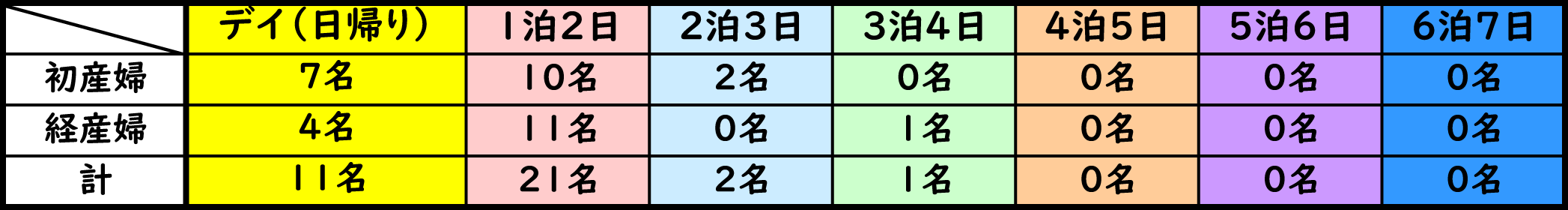
利用日数内訳
★医学雑誌、メディカ出版より発行されている、PERINATALCARE(ペリネイタル ケア)2019.2月号に、当院の産後ケアの取り組みが取り上げられました。
掲載ページの冊子がございますので、ご興味のある方は受付までお知らせください。
2023年度 病院連携症例について
昨年1年間当院を受診いただいた妊娠中の患者様で、他院へご紹介となった症例をまとめました。
安全なお産の為にも、必要に応じて近隣の病院と連携して診療を行っております。
皆様にもご理解、ご協力の程宜しくお願い申し上げます。
1. ハイリスク妊娠として紹介となった症例
双胎妊娠の方が3例、精神的合併症の方が5例ございました。
2. 胎児異常により紹介となった症例
胎児の推定体重が小さく、子宮内胎児発育遅延と診断した症例が2例、 皆様に行っている胎児心臓超音波検査等で胎児異常を疑った症例が3例ございました。
3. 母体異常により紹介となった症例
妊娠高血圧症が9例と最も多く、ついで胎児異常が3例、切迫早産が3例、産後出血異常が2例ございました。
近年、妊娠高血圧症例が増加傾向です、予防には体重管理や食事管理が重要です。
初産婦さんや35歳以上の方等起こりやすい要因は多岐に及びます。
安全な妊娠、出産管理にご協力頂きますよう、お願い申し上げます。
